〈 1 〉 腎移植のすすめ
患者さんは40代男性。2019年に糖尿病を原疾患として他院で腎移植の説明はないまま血液透析導入され、2020年4月から宇都宮記念病院「腎・透析センター」での透析を希望して転院してきました。透析スタッフからの印象は、透析中いつも疲れて眠っている若い人。疲れているのも無理はなく、警備員の仕事を透析に来る前、透析終わった後、あるいは夜勤と、小さいお子さんのために頑張っていました。当センターに来て早々に、腎移植について説明しましたが、本人の日々の忙しさから具体的には進まずにいました。若いせいもあってか、透析間の体重増加も多く、高血圧や高リン・カリウム血症など内服遵守や食事制限が十分にはできていない印象でした。若いだけにこのまま透析だけでずっと経過すると、動脈硬化などの透析合併症が進行して長く健康ではいられないと感じたため、繰り返し腎移植を勧めていました。
ある日、妻と一緒に来院したのをきっかけに、妻を交えて再度腎移植について具体的に説明しました。すると、妻が腎移植を積極的に考えてくれ、ドナー(腎提供者)希望を申し出てくれました。このように、患者さん本人がなかなか進められなくても、ご家族を交えて説明すると、ドナー希望者が率先して進めてくれることは時々経験します。患者さん本人がいくら腎移植の希望や必要性を感じていても、自分自身から言い出しにくい、進めにくいというのがあるのだと思います。
〈 2 〉 冠動脈狭窄の指摘
ドナー予定の妻は術前検査ですべて異常なく、入院に当たっての問題は小さいお子さんをご両親にお願いする調整が必要なだけでした。一方、患者さん(レシピエント)は心臓の超音波(エコー)検査で、心臓の動きが一部悪く、冠動脈狭窄が疑われました。本人に胸痛などの狭心症症状はなかったのですが、糖尿病の場合、自覚症状が出にくいことはよくあります。でも、よくよく話を聞くと、子供と遊んでいて息が上がってしまうことがあるそうです。麻酔科と循環器内科に相談すると、全身麻酔は可能なものの狭心症や心筋梗塞のリスクはあるとの返答。また、心臓カテーテル検査での造影剤は腎移植後だと移植した腎臓への悪影響があるため、2021年10月心臓カテーテルによるステント治療を移植前に行いました。ステント治療後は抗血小板薬(血液をさらさらにする薬)が2種類必要になるため、手術での出血リスクを考えて、抗血小板薬が1種類になるまで移植を延期しました。
〈 3 〉 入院
レシピエントは腎移植2日前に入院して免疫抑制薬(グラセプター、セルセプト)の内服を開始しました。この時までに2種類から1種類に減っていた抗血小板薬は、冠動脈ステントが閉塞しないよう手術前日まで継続しました。ドナーは腎移植前日に入院しました。
〈 4 〉 手術(2022年3月5日)
ドナーとレシピエントの手術は2チームを編成して同時進行で行いました。ドナーは9:00手術室入室、全身麻酔下に獨協医科大学埼玉医療センターの徳本直彦教授(当院顧問医)が執刀しました。従来の大きく切開する開放手術ではなく、内視鏡を用いるため創(傷)が小さく、身体的負担を軽減でき、美容上も優れています。左の腎臓を摘出し、手術時間2時間21分で無事終了、出血量5 mLで輸血なし、麻酔から覚醒してICUに入室しました。レシピエントは9:30手術室入室、全身麻酔下に南木が執刀して、右下腹部にドナーの腎臓を移植、血管吻合して血流再開後9分で勢いの良い尿の流出を確認して、手術時間3時間36分で無事終了、出血量30 mLで輸血なし、麻酔から覚醒してドナーと同じICUに入室しました。

ドナー手術
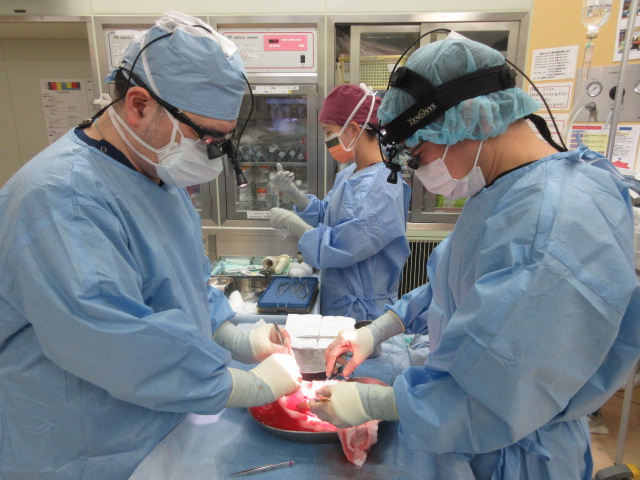
摘出した腎臓に対する移植前の灌流
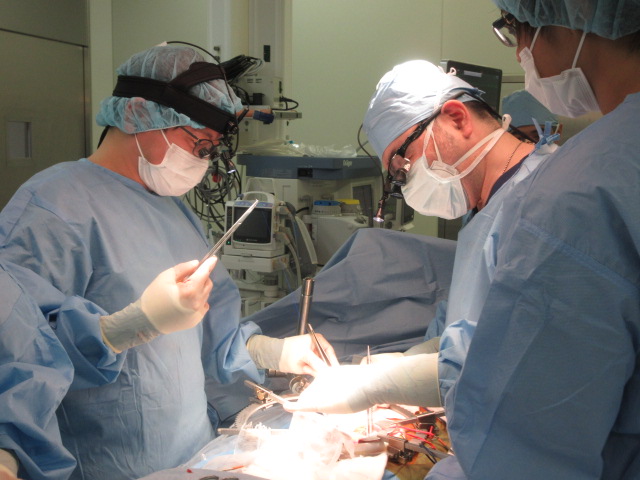
レシピエント手術
〈 5 〉 術後
ドナーは手術翌日には食事と歩行を開始、術後2日目にICU退室、3日目には点滴や尿の管などすべて体から外して自由に動いてもらいました。小さいお子さんがいるお母さんであるため早期退院を希望し、5日目には自宅に退院しました。レシピエントは移植直後から持続的に大量の排尿を認め、手術翌日に透析を離脱、食事・免疫抑制薬・抗血小板薬を再開し、術後3日目に首からの点滴の管・ドレーン(傷の中に入れている管)・手首の動脈の管を抜いてICU退室、5日目までで点滴終了、6日目には尿の管を抜いて傷のテープを剥がしてシャワーを浴びました。尿の管を抜いた後は、膀胱が充満しないよう2時間おきの排尿を指示しました。13日目に一切の合併症を起こすことなくクレアチニン1.3(移植前15.4)で退院しました。入院時72.6 kgの体重が63.9 kgまで減少しました。腎移植前には週3回の透析を継続していたにもかかわらず、それだけ余分な水分が体に溜まっていたということです。透析していた頃、水分制限が難しく体重増加につながってしまい、適切な体重(ドライウエイト)の設定ができていなかったとも言えます。
〈 6 〉 退院後
ドナーには退院後12日目に受診してもらい、体調や創部、血液検査やレントゲン検査に問題ないことを確認しました。クレアチニンは0.84(手術前0.46)でした。術後3か月目の受診では、クレアチニン0.69と退院時より改善していました。このように腎提供後に残った片方の腎臓が機能を少し代償する現象が見られます。次は術後6か月での再診としました。一方、レシピエントはまず、退院4日目に外来受診でクレアチニン1.2と、その後も腎機能は退院5か月目の現在まで良好に経過しました。退院13日目には仕事にも復帰しました。しかし、糖尿病の状態を示すHbA1cは徐々に上昇したため、移植後1か月目に当院内分泌内科でインスリン治療を開始しました。腎不全では糖尿病は隠れてしまうため治療不要になっていることも多いのですが、糖尿病は治る病気ではありません。移植後に腎機能が正常化して、さらには移植直後の大量のステロイドの影響で、このようにそれまで隠れていた糖尿病が顕在化してくることは必発なのです。今後の糖尿病による合併症を予防するために、糖尿病の管理はとても重要です。移植した腎臓だけを診るのではなく、糖尿病は内分泌内科で、狭心症は循環器内科で、それぞれを各専門科でフォローしていく体制を整えました。
ところで、レシピエントは移植前と後で随分変わったなと感じました。移植前の透析では水分制限が守れないため体重増加が多く、内服管理も不十分なため血液検査結果は良いとは言えず、要するに治療にやや拒否的だったと思います。ただ、それもわからないではなく、仕事が忙しく疲れもあり、先が見えない透析に絶望していたのかもしれません。それが移植後からは、血圧・体重・血糖を手帳にきれいに記載し、内服管理も完璧で、明るく元気に挨拶してくれる好青年に変貌しました。いや、むしろこれが彼本来の姿だったのかもしれません。ドナーになった奥さんの献身さの理由は、奥さんはこの彼本来の姿を知っていたからに違いありません。今回も移植をして本当に良かったと思わされる患者さんでした。

退院時
〈 7 〉 移植後1年
移植から1年でドナーである奥さんともども来院いただき、2人とも血液検査で問題なく、退院後は再入院することもなく良好に経過したことを確認した矢先の移植後1年1か月で、クレアチニンがいつもの1前半から2を超えてしまいました。他には特に症状はないため、拒絶反応を疑って入院とし、早速ステロイドパルス療法(点滴)と同時に移植腎の生検(エコーで見ながら皮膚から移植腎に針を刺して組織を採取し、顕微鏡検査で確定診断する検査)を行いました。さらには、レシピエントの血液中にドナーに対する抗体が出現していることが確認されました。これは移植前には存在せず、移植後に移植腎に反応してレシピエントの体内で新規に作られてしまったものであり、拒絶反応の一因になるのです。これに対し、血中の抗体を除去する目的で血漿交換を、現在の拒絶反応の治療と抗体産生を抑制する目的でサイモグロブリン投与(点滴)を行いました。これは南木が自治医大時代に確立した治療法です(Nanmoku K, Shinzato T, Kubo T, Shimizu T, Yagisawa T. Effect of Rabbit Antithymocyte Globulin on Acute and Chronic Active Antibody-Mediated Rejection After Kidney Transplantation. Transplant Proc. 2019 Oct;51(8):2602-2605. https://pubmed.ncbi.nlm.nih.gov/31324482/)。こうした治療は合併症なく終了し、クレアチニンは再び1台に低下して退院しました。
〈 8 〉 移植後2年とその後
移植から2年でもドナーともども問題なく経過したことを確認し、現在2年4か月経過しましたが、移植後の再入院は拒絶反応の1回のみで、仕事をはじめとする日常生活を元気に送れています。糖尿病や狭心症も当院のそれぞれの専門科で引き続き診療をしながら、今後も月1回の通院を継続してもらいます。

